| [Accueil] |
|
I. Les Examens Complémentaires en Neurologie
A. Au lit du malade
1. Le Fond d'oeil
En Neurologie, le fond d'oeil fait partie intégrante de l'examen clinique. Il peut apporter des renseignements (hypertension intra-crânienne, vaisseaux, autres anomalies...) mais sa normalité ne veut rien dire. Habituellement il ne se modifie que dans les cas d'hypertension intracrânienne subaiguë, et avant l'âge de 65 ans. SON INTERET EST MAINTENANT TRES RELATIF AVEC L’IMAGERIE MODERNE.
Il est donc absurde de porter l'indication d'une ponction lombaire "après fond d'oeil" : ou bien la ponction est justifiée, et il faut la faire. Ou bien elle est dangereuse, et mieux vaudra faire d'autres examens avant.
Chez un malade neurologique, le fond d'oeil se fait sans dilatation de la pupille (problème de surveillance).
En milieu neurologique, l'infirmière ne doit donc pas dilater au collyre mydriatique les pupilles avant l'examen... sauf bien entendu si prescription spéciale.
2. La Ponction Lombaire
a. Rappel anatomique : le Liquide Céphalo-Rachidien
Situé dans les espaces sous-arachnoïdiens et les ventricules cérébraux.
Sécrété par les plexus choroïdes des ventricules latéraux du cerveau. Sortie des ventricules au niveau du toit du quatrième ventricule (trous de LUSHKA et fentes de MAGENDIE). Se répand à la base du cerveau dans les citernes basales et remonte jusqu'aux granulations de PACCHIONI le long du sinus longitudinal supérieur (veine) où il est résorbé. Il est renouvelé plusieurs fois par jour.
Constitution normale du Liquide Céphalo-Rachidien :
- Clair, limpide, 'eau de roche' - S'écoule en gouttes pressées : pression inférieure à 10 cm d'eau (la pression n'a de sens que si le malade est couché). - Composition chimique : Sucre environ la moitié de la glycémie. Protides entre 0.3 et 0.5 g/l - <1 hématie, <1 élément / mm3. - cultures stériles. - Electrophorèse normale. IgG<50 mg/l.
b. Généralités
Examen nécessaire pour prélever du liquide céphalo-rachidien qui est situé dans les espaces sous-arachnoïdiens. Aussi nécessaire parfois pour injecter un produit (contraste / antibiotique / corticoïde)..
La seule indication vraiment urgente et incontestable reste actuellement la suspicion de méningite purulente. Dans tous les autres cas mieux vaut attendre d'avoir la certitude de l'absence de contre-indication par l'imagerie (scanner).
Siège de la ponction : région lombaire habituellement interligne L4L5 ou L3L4. Une ponction lombaire ne comporte donc aucun risque de piquer la moelle car dette dernière se termine à l'interligne L1L2.
Parfois on ponctionne au niveau du cou, juste sous l'os occipital (ponction "sous-occipitale").
c. Contre indications et difficultés
Contre-indications : toute suspicion de processus tumoral intra-crânien. Tout traumatisme crânien récent : il est absurde de faire une ponction lombaire pour rechercher une hémorragie méningée post traumatique.
Précautions : vérifier les résultats de la crase sanguine.
Difficultés : sujet non coopérant, agité. Arthrose lombaire.
d. Matériel
Aiguilles de calibre et de longueur adaptés, antiseptique, compresses et/ou coton, éventuellement gants (précautions d'asepsie particulièrement importantes en cas d'injection de corticoïde).
Parfois si demandé produit à injecter.
Parfois aussi matériel de prise de pression (tube de QUEECKENSTEDT).
Bon de demande d'examens. Flacons de prélèvement en nombre suffisant. Prévoir les cas particuliers avant (B.K., sérologies, virologie, anapath, recherche de champignons,...)
Dans certains cas l'examen immuno-électrophorétique peut être demandé ; il n'a d'intérêt que si est pratiquée en même temps une comparaison de l'immuno-électrophorèse des protéines sanguines.
e. Déroulement
Malade en décubitus latéral ou assis le dos arrondi. Si ponction sous-occipitale, il peut être nécessaire de raser la base du cou (et à ce niveau prévoir une seringue, car il est souvent nécessaire d'aspirer le LCR pour qu'il coule).
En principe, seul le franchissement de la peau est douloureux (mais risque de piquer l'os vertébral).
On peut proposer à la fin de l'examen l'injection dans l'espace péridural de quelques centimètres cubes de sang ("blood patch"); ceci permet, par le caillot qui sera formé, d'éviter les fuites de liquide et donc de supprimer le risque de syndrome post PL. Mais, dans ce cas, l'infirmière doit être prévenue car elle devra prélever du sang juste à la fin de l'examen.
f. Après
Il faut faire parvenir les tubes au plus vite au laboratoire, surtout si l'on suspecte une méningite purulente, car certains germes sont fragiles (méningocoques).
Le syndrome "post-PL" est relativement fréquent : essentiellement céphalées, douleurs rachidiennes et malaise survenant surtout en position debout. Le traitement est le décubitus sans oreiller qui fait immédiatement disparaître les maux de tête.
Ce syndrome dépend de nombreux facteurs, au premier plan desquels les difficultés techniques rencontrées et la taille de l'aiguille. Il faut toujours préférer l'aiguille du plus petit calibre adapté au problème cherché.
Le risque d'engagement trans-tentoriel - même en respectant les contre-indications - est souvent imprévisible. Il reste malheureusement pratiquement constamment fatal. La ponction lombaire est donc un geste relativement dangereux.
g. Le rôle de l'infirmière
Une ponction lombaire ne peut être réalisée qu'avec la coopération de l'infirmier(e) à tous les moments de l'examen :
- avant : préparation des bons et flacons, sélection des aiguilles, vérification de l'état de la crase sanguine (souvent oubliée par le médecin !) - pendant : tenir le patient, (quelquefois il faut être plusieurs), présenter les tubes et autres matériaux (prévoir des seringues s'il faut injecter) - Immédiatement après faire en sorte que les tubes parviennent vite dans tous les laboratoires concernés : il peut y avoir des explorations particulières (BW, recherche de mycose, anatomopathologie,...). La bactériologie nécessite un ensemencement rapide. - Les précautions de 'décubitus strict au lit' sont illusoires et illogiques (obligatoires après PL, interdites après myélographie ?). - Les résultats reçus doivent être immédiatement communiqués au médecin : souvent le traitement en dépend. - après : non pas tant la 'surveillance' inutile du point de ponction que les explications quant à l'éventuel syndrome post PL souvent mal vécu.
B. Au Laboratoire
1. Electroencéphalogramme
a. Généralités
Découverte en 1925-1930 (Hans BERGER), l'activité électrique du cortex cérébral est aisément enregistrable, mais très peu ample (microvolts). Cela nécessite des appareils à forte amplification, et donc risque d'artéfacts particulièrement important... surtout lorsque l'examen doit être fait au lit en milieu "électriquement hostile" (réanimation).
b. Préparation de la demande
Examen de réalisation facile, mais qui ne sera
- lisible que si le malade n'est pas agité (delirium tremens, tremblements), et s'il n'a pas des incompatibilités avec un enregistrement au niveau de la tête (pansement, coiffure 'rasta', cheveux mouillés)
- interprétable que si les renseignements cliniques sont fournis. La plupart des anomalies ne sont pas spécifiques, et peuvent être provoquées par des médicaments.
Dans la grande majorité des cas, les anomalies n'auront aucun caractère spécifique. Elles seront considérées comme "compatibles ou non" avec le diagnostic proposé... il faut donc savoir ce que l'on cherche.
c. Réalisation de l'examen
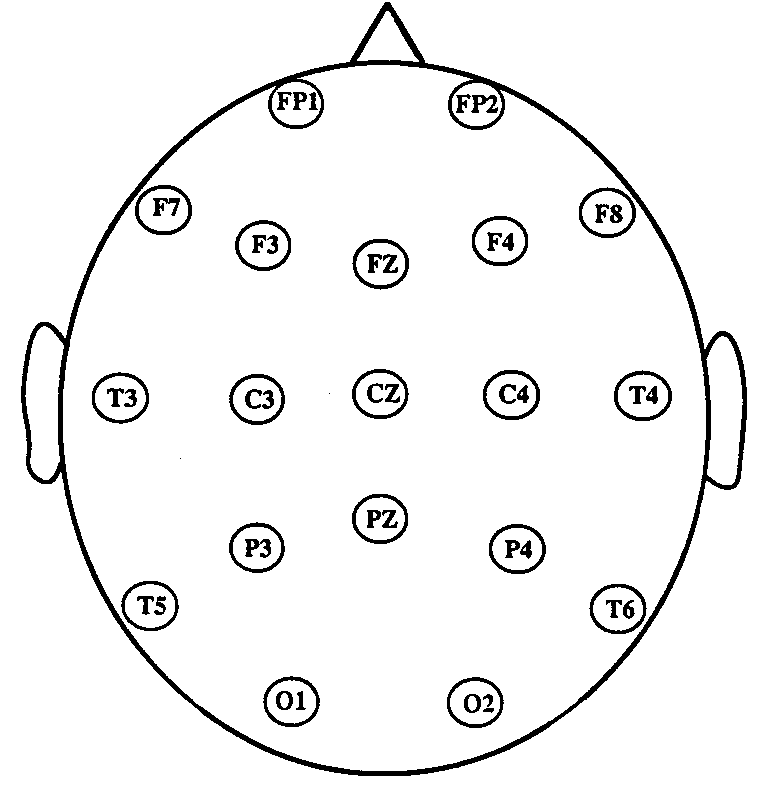
Le protocole suivi dépendra de ce que l'on cherche. Un examen standard comporte un tracé "de repos", une ou deux hyperpnées, une stimulation lumineuse. Il dure environ 20 minutes. L’enregistrement se fait sur des électrodes réparties sur le scalp selon des positions standardisées. Les enregistrements du nourrisson doivent se faire dans le sommeil (sinon l'agitation rend le tracé illisible). Il ne faut donc pas que l'enfant dorme avant l'examen. Les enregistrements peuvent avoir des protocoles particuliers : tracé de longue durée, polygraphies (enregistrement conjoint de mouvements respiratoires, ECG, ...). Les polygraphies sont de plus en plus utilisées pour étudier le sommeil. La tendance est maintenant de remplacer les appareillages traditionnels par des enregistrements sur micro-ordinateurs: EEG "numérisé" (enregistrement sur ordinateur, conservation des courbes sur disque et non sur papier). Il est possible de réaliser une représentation spatiale ("cartographie"), et enregistrement par appareillage portatif autonome de 24 ou 48 heures (holter-EEG). Il est possible d'enregistrer l'électroencéphalogramme directement à l'intérieur du cerveau par des électrodes-aiguilles mises par le neurochirurgien (stéréo-électroencéphalographie), à la recherche d'un foyer d'épilepsie avant opération.
d. Rôle de l'infirmière
Vérifier que le rendez-vous est bien pris. L'annuler ou le repousser si malade non en état (agitation).
Vérifier que les renseignements cliniques sont présents et en particulier le traitement.
Eventuellement rassurer le sujet (examen indolore, durée 30 minutes). Si nourrisson, l'empêcher de dormir avant l'examen.
Après l'examen : faire en sorte que la pâte conductrice mise sur le scalp soit rapidement enlevée (irritante) : shampooing.
2. Les Ultra-Sons
a. Généralités
Il est possible d'analyser l'aspect des tissus selon leur perméabilité aux ultra-sons (principe de l'échographie) ou de mesurer les vitesses (sang dans les vaisseaux) par un système de type "radar" : cela consiste à mesurer la différence de fréquence entre une onde ultrasonore émise et réfléchie sur un mobile : le déphasage constitue l'effet Doppler ; il s'agit donc de mesure de vitesse (vélocimétrie) et non de débit. Pour plus de fiabilité, peut être combiné à l'écho (écho-doppler) : plus fiable, mais plus long, matériel plus lourd et plus onéreux. Il faut bien comprendre que, dans ce cas, il y a COMPLEMENTARITE des informations : le doppler donne des renseignements sur la vitesse du sang (dynamique) et l'écho sur l'état des parois des artères. Grâce à des sondes doppler particulières (plus larges et émettant à 2 MHZ) il est possible d'enregistrer les vaisseaux à travers l'os crânien : c'est le doppler pulsé transcrânien, en plein développement, en particulier comme moyen de surveillance des artères après une hémorragie (risque +++ de spasme).
b. Préparation de la demande
Examen doppler (ou écho) ... de quoi ? membres, artères du cou, veines, coeur...
Pourquoi ?
Examen impossible si sujet agité. Enregistrement du cou difficile si présence de bruits pharyngés (sujets encombrés).
c. Rôle de l'infirmière
Eventuellement rassurer : indolore, ultra-sons, absence de piqûre. Vérifier la transmission des informations cliniques, vérifier que les artères ou veines à explorer ont bien été précisées sur la demande.
3. Electromyogramme
a. Généralités
Examen permettant l'étude de l'activité électrique des muscles (DETECTION) et/ou l'étude de la vitesse de conduction des nerfs périphériques (STIMULO-DETECTION).
En principe, chaque étude de détection nécessite une piqûre par aiguille insérée dans le muscle concerné : il s'agit donc d'un examen douloureux, non réalisable chez un sujet non coopérant (on demande au sujet de contracter ses muscles) ou présentant un trouble de la coagulation sanguine (anticoagulants, cirrhose,...). Signaler l'éventualité d'une sérologie HIV ou hépatite positive !
b. Préparation de la demande
Sur le bon de demande doit figurer ce que l'on recherche : une polynévrite alcoolique ne s'étudie pas de la même façon qu'un traumatisme des nerfs ou une lèpre. D'autre part certaines affections (MYASTHENIE) exigent des protocoles d'examen tout à fait spéciaux.
c. Rôle de l'infirmière
Il est nécessaire que figure sur le bon le renseignement essentiel : à savoir que cherche-t-on ? Si ce renseignement ne figure pas, demander que le bon soit complété.
En cas de trouble de la crase sanguine ou de SIDA ou d'hépatite, l'examinateur doit être averti (risque en cours d'examen et précautions particulières) : dans certains cas on évitera de faire des piqûres (détection) pour raison médicale.
Après l'examen aucune surveillance particulière n'est nécessaire.
4. Potentiels évoqués
a. Principe
Enregistrement des réponses électriques du cerveau à un stimulus électrique, visuel, auditif (potentiel évoqué Somesthésique, Visuel, Auditif). Ces réponses sont très faibles (nanovolts pour les P.E. Auditifs) et nécessitent donc pour apparaître une technique particulière de moyennage électronique (répétition)... ce qui entraîne des examens souvent longs.
Cas particulier : on appelle potentiel moteur le résultat de l'enregistrement sur un membre de la stimulation (électrique ou magnétique) du cerveau (magnétique indolore) : la stimulation déclenche un mouvement enregistrable.
On appelle potentiel évoqué cognitif (ou endogène ou tardif) l'enregistrement de l'activité cérébrale modifiée par une action qui nécessite une réflexion du sujet (exemple : compter des "tops" sonores) : cette étude concerne surtout les états de détérioration intellectuelle.
b. Préparation de la demande
Enregistrement totalement indolore, mais long. Nécessité pour une interprétation correcte d'une indication précise... savoir pourquoi l'examen est fait (protocoles souvent dépendant de ce que l'on cherche).
c. Rôle de l'infirmière
Le terme "potentiels évoqués"... n'évoque pas grand chose et peut inquiéter. Il s'agit cependant d'un examen sans danger, parfois inconfortable car long et pouvant nécessiter la pose d'élecrodes-aiguilles. Examen impossible si le sujet est agité. Devra être limité si sujet pusillanime ou fatigué. Eventuellement demander le report de l'examen dans ces conditions.
5. Autres explorations électrophysiologiques
De nombreuses autres explorations basées sur l'enregistrement de l'activité électrique du corps humain existent. Ainsi, on peut pratiquer :
- L'électro-oculogramme, qui enregistre le potentiel électrique global du globe oculaire produit par les mouvements des yeux.
- L'Electro-rétinogramme, enregistrement de l'activité électrique de la rétine suivant un flash lumineux (examen nécessitant la pose d'électrodes "verre de contact" et une anesthésie de la cornée)
- L'Electro-nystagmogramme va enregistrer les secousses oculaires provoquées par une stimulation calorique (eau chaude puis froide dans les oreilles): examen anodin mais désagréable car déclenchant un vertige.
C. Les explorations radiologiques
1. Standard
Gardent tout leur intérêt (radios du crâne, rachis). Peuvent monter des fractures, calcifications,... Radio thoracique : métastases, silhouette cardiaque, état vasculaire (calcifications), corps étrangers, parasitose, etc.
2. Myélographie
Principe : injection de produit de contraste dans les espaces sous-arachnoïdiens : opaque ou air.
Examen long, souvent assez pénible.
Indications : recherche de pathologie discale (sciatiques) = saccoradiculographie. Autre pathologie vertébrale (cervicale). Recherche de tumeurs (moelle ou en dehors). Recherche d'angiomes.
Fréquentes céphalées post examen. Risque de convulsions (produit toxique pour le cortex cérébral).
La myélographie est un examen de moins en moins pratiqué et tend à disparaître avec la multiplication des techniques moins traumatisantes.
La saccoradiculographie reste utile dans le bilan des sciatiques par hernie discale, les nouveaux produits de contraste et l'utilisation d'aiguilles ultra-fines ont beaucoup diminué les effets secondaires de l'examen qui peut maintenant être pratiqué en ambulatoire.
3. Artériographie
Opacification des artères par produit iodé. Nécessite le plus souvent une ponction artérielle. L'artériographie cérébrale permet sur des temps tardifs de visualiser aussi le réseau veineux (intéressant pour visualiser les phlébites cérébrales). L'angiographie digitalisée permet une qualité d'exploration très supérieure avec effets de zoom, suppression automatique des tissus non vasculaires, reconstitutions tridimensionnelles et rotation des images sur l'écran, très spectaculaires.
Parfois nécessité d'une anesthésie (consultation spécialisée préalable).
Nécessité d'une crase sanguine correcte, ou de prévenir le radiologue.
Après examen surveiller le point de ponction (risque d'hématome compressif ou/et de saignement). Vérifier l'absence d'aggravation du déficit neurologique... ce qui malheureusement le plus souvent ne sera que contemplatif).
4. Scanner
Principe : reconstruction d'une image correspondant aux différentes absorptions des rayons X par les tissus traversés au moyen d'un ordinateur.
Ne montre que les différences de transparence aux rayons X.
Nécessite souvent une injection d'iode (antécédents allergiques). Non réalisable chez les sujets agités (anesthésie).
Examen devenu routinier en neurologie... mais il faut savoir où l'on cherche pour trouver (coupes en principe toujours transversales).
Les appareils ont beaucoup évolué, les derniers modèles tournent très rapidement (rotation continue) permettant un examen en quelques minutes. Les possibilités de reconstitution d'images en 3 dimensions (y compris les vaisseaux) sont en plein développement.
5. I.R.M.
Principe : enregistrer les modifications de structure des noyaux d'atomes soumis à une variation brusque d'un champ électro-magnétique intense.
Totalement anodin. Permet une excellente visualisation de structures difficilement visibles par d'autre techniques : substance blanche, moelle. Visualisation dans tous les sens. Matériel encore cher (mais baisse régulière). Dernière génération permettant des contraintes d'environnement beaucoup moins sévères.
Examen relativement long, appareil bruyant; souvent vécu comme spectaculaire par les patients. Nécessité d'un malade immobile longtemps.
Contre indiqué chez les sujets porteurs de prothèses métalliques ou de pace-makers cardiaques.
Les appareils ont beaucoup évolué ces dernières années, ainsi que les normes et les prix. Actuellement en FRANCE les autorisations sont de 1 appareil pour 550.000 habitants..
Rôle de l'infirmière : rassurer le patient. Vérifier les éventuelles contre-indications (pace maker cardiaque...). Examen totalement anodin, mais long (plusieurs dizaines de minutes) et bruyant dans un grand "tunnel" qui est un électro-aimant. L'appareil est très bruyant. Examen pas toujours bien vécu par les gens anxieux ou claustrophobes.
|
|||